Увеит при болезни Бехчета
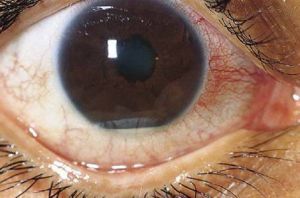
Неспецифический системный облитерирующий васкулит мелких сосудов, характеризующийся классической триадой: рецидивирующие азвы полости рта и половых органов и негранулематозный передний увеит с гипопионом.
Характерны также поражения кожи.
Наиболее распространен в Турции, Японии (20% всех регистрируемых увеитов). Для сравнения, в США составляет от 0,2 до 0,4% всех регистрируемых увеитов.
В основном развивается у 25-35-летних пациентов обоего пола с генетической предрасположенностью (HLA-B51, HLA-Bw51, HLA-DR1, HLA-DQw1) к возникновению этого аутоиммунного заболевания, реализующейся под воздействием триггеров — факторов окружающей среды и, по-видимому, инфекционных агентов (ВПГ-1, вирус гепатита С, стрептокококк, Е. coli).
Постановка диагноза опирается исключительно на клиническую картину, так как специфической лабораторной диагностики болезни Бехчета не существует.
Наиболее характерными проявлениями болезни Бехчета являются:
- белые с красным ободком афтозные язвы в полости рта величиной 3-15 мм (98% пациентов);
- изменения кожи (узловатая эритема, тромбофлебит поверхностных вен, высыпания по типу вульгарных угрей или фолликулита);
- рецидивирующие (без)болезненные язвы вульвы и влагалища у женщин, мошонки и полового члена у мужчин, перианальной области у представителей обоего пола;
- негранулематозный передний увеит (79% пациентов), сопровождающийся типичной для иридоциклита клинической картиной.
Критерии постановки диагноза:
- основные критерии: рецидивирующие язвы полости рта и кожи половых органов, поражения кожи, увеит;
- дополнительные критерии: артрит, язвенные поражения кишечника, эпидидимит, васкулит, неврологические и психические расстройства.
«Развернутый» диагноз предполагает наличие у пациента всех четырех основных критериев; «неполный» диагноз подразумевает наличие трех основных критериев или увеита и одного дополнительного критерия; «подозрение на болезнь Бехчета» —два основных критерия, исключая увеит; «вероятная болезнь Бехчета» — наличие любого основного критерия.
Характерный гипопион в последние годы встречается лишь в трети случаев. Основную угрозу для зрения представляет васкулит артерий и вен сетчатки с вовлечением в воспалительный процесс стекловидного тела, а также обусловленные васкулитом сосудов головного мозга моторные, сенсорные и психические расстройства, папиллит, паралич VI и VII пар черепных нервов.
Лечение требует мультидисциплинарного подхода. Первая линия: глюкокортикоиды (преднизолон или пульс-терапия), дополняемая биологическими средствами — ингибиторами ФНО (инфликсимаб, адалимумаб), цитотоксическими средствами (хлорамбуцил, циклофосфамид), антиметаболитами (азатиоприн и микофенолата мофетил), ингибиторами кальциневрина (циклоспорин А, такролимус); вторая линия: колхицин и талидомид.
Своевременная и агрессивная иммуносупрессивная терапия существенно улучшает прогноз, особенно при отсутствии патологии ЦНС, сосудов, кишечника. Периоды ремиссии становятся все более продолжительными, и приблизительно через 10 лет от начала заболевания ситуацию удается взять под контроль. Запоздалое и неадекватное лечение патологии заднего отрезка глаза в 90% случаев приводит к слепоте из-за папиллита и ишемии сетчатки. Но даже при соблюдении всех стандартов лечения вероятность наступления слепоты в первые 4 года заболевания превышает 50%.
Хирургия катаракты возможна через 3 мес после стихания воспаления. Так как хирургическая травма может вызвать очередную атаку болезни, то операции должна предшествовать семидневная общая и местная глюкокортикоидная терапия, продолжающаяся на протяжении нескольких недель послеоперационного периода.
